Menschen mit Schädel-Hirn-Trauma pflegen
Kapitel 2: Die Pathophysiologie des SHT verstehen
Autoren: Lars Pongrac & Johannes Rohling
Wie wird das Schädel-Hirn-Trauma definiert?
Jede Verletzung des knöchernen Schädels oder des Gehirns, die durch eine von außen einwirkende mechanische Kraft verursacht wird und die Hirnfunktion vorübergehend oder dauerhaft einschränkt, kann als Schädel-Hirn-Trauma (SHT) bezeichnet werden. Je nachdem, ob die Dura mater (äußerste Hirnhaut) dabei verletzt und eröffnet wird, handelt es sich um ein offenes bzw. geschlossenes SHT.
Die Schwere eines Schädel-Hirn-Traumas wird üblicherweise nach dem Punktwert in der Glasgow-Coma-Skala (GCS) eingeteilt (siehe Abbildung). Darüber hinaus ist die prognostische Einteilung nach Tönnis & Loew und die histomorphologisch Einteilung nach Bruns & v. Bergmann weit verbreitet.
Die drei Schweregrade des SHT
SHT 1°/ leicht: GCS 13 – 15, Reversibilität neurologischer Störungen bis zum 4. Tag nach Trauma, keine strukturellen Schäden (Commotio cerebri = Gehirnerschütterung)
SHT 2°/ mittel: GCS 9 – 12, im Lauf von 3 Wochen komplett reversibel, histologisch mikroskopische Schädigungen (Contusio cerebri = Gehirnprellung)
SHT 3°/ schwer: GCS 3 – 8, persistierende neurologische Ausfälle > 3 Wochen, makroskopische Schäden (Compressio cerebri = Zusammendrücken des Gehirns durch einen erhöhten Hirndruck; ICP über 30 mmHg)
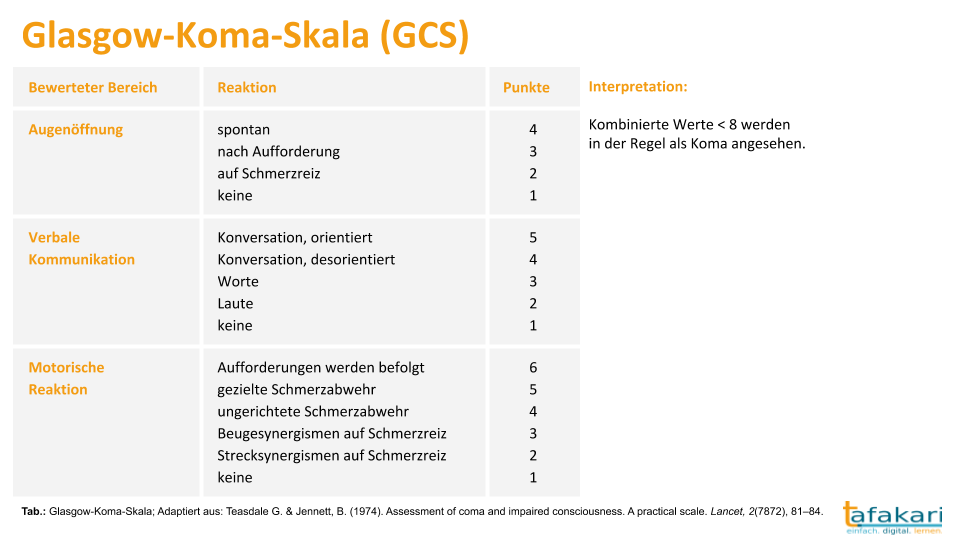
Merke: Sedativa und Paralytika können die GCS-Werte verringern und eine adäquate Einschätzung des neurologischen Status beeinträchtigen. Aus diesem Grund sollte die Verwendung von Beruhigungsmitteln und Paralytika wenn möglich bis zur Beendigung der vollständigen neurologischen Untersuchung herausgezögert werden.
LinkTIPP: Eine modifizierte Glasgow-Koma-Skala für Säuglinge und Kinder finden Sie auf der Seite des MSD Manual. (Suche: „Modifizierte Glasgow-Koma-Skala für Säuglinge und Kinder“)
Aufgabe: Schaue dir die „Modifizierte Glasgow-Koma-Skala für Säuglinge und Kinder“ an. Welche Unterschiede und Besonderheiten bestehen im Vergleich mit der Glasgow-Koma-Skala für Erwachsene?
Schädel-Hirn-Trauma – Ein heterogenes Bild
Das Schädel-Hirn-Trauma umfasst ein breites Spektrum zerebraler Schäden, die sich im klinischen Verlauf erheblich voneinander unterscheiden (siehe Abbildung unten). Trotz der sehr unterschiedlichen Klinik ist allen Hirnschädigungen gemein, dass sie – einmal eingetreten – immer in einer Defektheilung münden. Vollständig regenerative Prozesse finden praktisch nicht statt. Auf der anderen Seite gilt aber auch, dass bestimmte pathologische Abläufe im ZNS eine gewisse Zeit bis zur vollständigen Entfaltung ihrer Wirkung (bzw. Schädigung) benötigen, selbst wenn deren Ursache ein traumatisches Geschehen ist. Das Gehirn gilt als das Organ mit der geringsten Sauerstoffmangeltoleranz im menschlichen Körper, eine möglichst schnelle Behandlung ist daher häufig entscheidend für das Überleben bzw. das Ausmaß der bleibenden Behinderung des Verletzten. In diesem Zusammenhang ist eine gut funktionierende Rettungskette von besonderer Relevanz, um im Rahmen der Erstdiagnostik am Unfallort möglichst schnell geeignete Maßnahmen einleiten zu können. Das in der Neurologie oft im Zusammenhang mit der Apoplextherapie zitierte Motto „time is brain“ gilt auch hier und weist auf die Bedeutung dieses wichtigen Zeitfensters hin.

Merke: Eine Besonderheit im Kindesalter sind Schädel-Hirn-Traumen im Zusammenhang mit Kindesmisshandlungen (z. B. Schütteltrauma), von denen primär Kinder in den ersten drei Lebensjahren betroffen sind. Typisch für ein solches Trauma sind mehrzeitige, schwere, kombinierte intrakranielle Verletzungen mit häufig massiven diffusen Hirngewebsverletzungen und Augenhintergrundseinblutungen.
Hier findest du weitere Hintergrundinformationen
Als Subduralhämatom werden Blutansammlungen zwischen Dura mater (harte Hirnhaut) und Arachnoidea (dünne, gefäßreiche mittlere Hirnhaut; auch “Spinnenwebenhaut”) bezeichnet. Akute subdurale Hämatome entstehen durch Verletzungen von kortikalen Venen oder traumatischen Aus- bzw. Abrissen von Überbrückungsvenen.
Häufige Ursachen für akute subdurale Hämatome sind:
- Kopftrauma durch Stürze oder Verkehrsunfälle
- Zugrunde liegende zerebrale Kontusionen (Prellung)
- Ein kontralaterales Epiduralhämatom
Eine Kompression des Gehirns durch das Hämatom und die Schwellung des Gehirns aufgrund von Ödemen oder Hyperämie (erhöhte Durchblutung aufgrund von angeschwollenen Blutgefäßen) können den ICP (Hirndruck) erhöhen. Wenn sowohl Kompression als auch Schwellung auftreten, erhöht sich die Mortalität und Morbidität deutlich.
Ein Schädelbasisbruch kann in Folge einer massiven Gewalteinwirkung auf den Kopfbereich entstehen. Häufigste Ursache ist der Verkehrsunfall. Der Schädelbasisbruch ist eine potenziell lebensbedrohliche Verletzung, bei der knöcherne Strukturen der vorderen, mittleren oder seltener der hinteren Schädelgrube an der Schädelbasis verletzt werden.
Die Hirnkontursion (= Contusio cerebri, Gehirnprellung) ist eine Form des schweren Schädel-Hirn-Traumas, die durch stumpfe Gewalteinwirkung entsteht und mit einer morphologisch erkennbaren Schädigung der Hirnsubstanz einhergeht.
Die Gehirnerschütterung (= Commotio cerebri) ist eine leichte, gedeckte Hirnverletzung mit akuter, vorübergehender Funktionsstörung des Gehirns. Sie geht mit sofortiger kurzfristiger Bewusstseinsstörung von einigen Sekunden bis zu maximal zehn Minuten einher.
Weitere typische Symptome sind:
- retrograde Amnesie (Gedächtnislücke für das Unfallereignis und einen Zeitraum vor dem Unfallgeschehen),
- Übelkeit und/oder Erbrechen.
Eine anterograde Amnesie (Gedächtnisverlust für die Zeit nach dem Unfallgeschehen) tritt selten auf und deutet auf eine höhergradige Hirnverletzung hin. Auch neurologische Ausfälle treten nach Abklingen der Bewusstlosigkeit nicht auf. Beschwerden wie Apathie, Leistungsminderung, Kopfschmerzen, Schwindel und Übelkeit können im Rahmen des so genannten postkommotionellen Syndroms mehrere Wochen anhalten.
Das postkommotionelle Syndrom beschreibt, eine Reihe von Veränderungen, die nach einer Gehirnerschütterung auch noch mehrere Wochen später fortbestehen können. Beschrieben werden: Apathie, Kopfschmerzen, Schwindel, Übelkeit sowie Erschöpfung und Konzentrationsstörungen.
Das chronische Subduralhämatom entsteht durch eine langsam verlaufende Blutung in den Raum zwischen Dura mater (harte Hirnhaut) und Arachnoidea (dünne, gefäßreiche mittlere Hirnhaut; auch “Spinnenwebenhaut”). Als Ursache kann in Regel eine venöse Blutung in Folge einer Kopfverletzung ausgemacht werden. Gerade bei alten Menschen können bereits leichte und damit oft nicht erinnerliche Schädelprellungen ausreichen um eine Blutung dieser Art zu verursachen.
Begünstigt wird die Entstehung durch Einnahme von Medikamenten die die Blutgerinnung beeinflussen. Leitsymptome sind langsam zunehmende Kopfschmerzen, Übelkeit und schließlich Bewusstseinsstörungen und andere neurologische Ausfälle. Das Subduralhämatom mit fortgeschrittener Symptomatik stellt eine lebensbedrohliche Erkrankung dar.
Ein diffuser Axonschaden entsteht infolge eines drehenden Dezelerationstraumas und besteht in einer generalisierten, ausgedehnten Zerreißung von Axonen und Markscheiden. In manchen Fällen kann auch eine kleinere Kopfverletzung die Ursache sein.
Das durch die Verletzung entstehende Ödem erhöht häufig den intrakraniellen Druck (ICP). Typischerweise liegt der diffuse Axonschaden auch dem Shaken-Baby-Syndrom (= Schütteltrauma-Syndrom) zugrunde.
Als Epiduralhämatom werden Blutansammlungen zwischen Schädelknochen und Dura mater bezeichnet.
Das Epiduralhämatom ist in der Regel seltener als das Subduralhämatom. Große oder sich schnell ausbreitende Epiduralhämoatome werden in der Regel durch eine arterielle Blutung ausgelöst. Ohne Behandlung kann sich der Zustand von Patienten mit arteriellem Epiduralhämatom rasch verschlechtern und zum Tod führen. Kleine venöse Epiduralhämatome sind nur selten tödlich.
Eine Subarachnoidalblutung ist eine arterielle Blutung in den Subarachnoidalraum. Die Ursache ist meist eine Ruptur eines intrakraniellen Aneurysmas oder seltener, eines Angioms.
Das in den Lehrbüchern oft vorherrschende Bild einer einheitlichen Pathophysiologie des Schädel-Hirn-Traumas ist in seiner Komplexität häufig enorm reduziert und klinisch nur selten zutreffend. Trotzdem gibt es einige pathophysiologische Grundprinzipien, die vermutlich bei vielen Betroffenen wirksam werden. Hierzu zählen das Hirnödem oder genauer die Pathophysiologie des intrakraniellen Drucks (ICP).
Hirndruck (intrakranieller Druck; ICP)
Das Gehirn wird über das Blut ständig mit Sauerstoff und Nährstoffen versorgt. Kommt es zu einer Verminderung der Hirndurchblutung, kann es zur Schädigung des Gehirns bzw. zum Absterben von Nervenzellen kommen. Für die Aufrechterhaltung der Hirndurchblutung ist ein physiologischer ICP (ca. 5 – 15 mmHg bei Erwachsenen) von zentraler Bedeutung: Unter normalen Bedingungen ist der intrakranielle Druck also relativ niedrig und schränkt die Hirndurchblutung somit nicht ein. Steigt der intrakranielle Druck jedoch an, kann die Hirndurchblutung bedrohlich sinken und die Nervenzellen sterben aufgrund von Sauerstoff- und Nährstoffmangel allmählich ab.
Wird das Gehirn durch eine Verletzung (Schädel-Hirn-Trauma) oder eine Blutung geschädigt, reagiert es in typischer Art und Weise: Ein Hirnödem entwickelt sich – das Gehirn schwillt an. Jeder, der bereits einmal seinen Knöchel verstaucht hat, kennt diesen Mechanismus. Denn auch um den Knöchel herum kommt es sogleich zu einer Schwellung des Gewebes. Im Schädelinneren ist dieses Geschehen jedoch mit erheblichen Problemen behaftet. Die starren Schädelknochen, die das Gehirn vor einer äußeren Gewalteinwirkung schützen sollen, tragen nun dazu bei, dass der intrakranielle Druck über seinen normalen Wert hinweg steigt. Folglich kommt es zu einer Minderdurchblutung des Gehirns und ein gefährlicher Teufelskreislauf entsteht: Nach einer Schädigung schwillt das Gehirn an, wodurch seine Durchblutung eingeschränkt wird. Durch diese Einschränkung der Durchblutung (Ischämie) kommt es zu einer weiteren zusätzlichen Schädigung des Gehirns, auf die es mit einer Zunahme der Schwellung reagiert, damit seine Durchblutung noch weiter einschränkt, infolgedessen weiter anschwillt, und so weiter.
Merke: „Der ICP ist der Druck, der im Schädelinneren herrscht, d. h., den der Schädelinhalt auf die Durahülle ausübt. Er ist definiert als derjenige Druck, der aufgewendet werden muss, um das Heraustreten von Liquor cerebrospinalis über eine Punktionskanüle aus dem Liquorraum in horizontaler Körperlage zu verhindern“ (DGN, 2018, S. 7).
Gesellschaft für Neonatologie und Pädiatrische Intensivmedizin (2011). Das Schädel-Hirn-Trauma im Kindesalter. https://www.awmf.org/uploads/tx_szleitlinien/024-018l_S2k_Schaedel-Hirn-Trauma_im_Kindesalter-2011-abgelaufen.pdf
Aufgabe: Beschäftigen Sie sich nun etwas genauer mit den (typischen) Symptomen und der Diagnostik im Zusammenhang mit einem SHT. Verschaffen Sie sich dazu zunächst einen Überblick in der oben genannten Leitlinie „Das Schädel-Hirn-Trauma im Kindesalter“ Beantworten Sie anschließend folgende Fragen:
- Welche Symptome sind bei Menschen mit einem SHT zu erwarten? Welche Besonderheiten betreffen Kinder und Jugendliche?
- Was gehört zur Diagnostik des SHT und welchen Stellenwert nimmt die neurologische Untersuchung im Rahmen der Diagnostik und Verlaufskontrolle ein? Begründen Sie ausführlich?
- Wie wird der ICP gemessen bzw. welches diagnostische Verfahren wird zur Messung herangezogen (S. 13, 14)?
Primäre und sekundäre Hirnschäden
Primäre Hirnschädigungen entstehen innerhalb von Millisekunden durch eine direkte Krafteinwirkung auf das Parenchym. Ein Beispiel hierfür, ist der Gewebsdefekt, der in Folge einer Impressionsfraktur des Schädels entsteht. In vielen Fällen wirken darüber hinaus zusätzlich Beschleunigungs- und Rotationskräfte auf das Parenchym ein (siehe Exkurs: Coup-contre-coup-Mechanismus). Während die linearen Beschleunigungskräfte zu eher oberflächlichen Verletzungen wie Kontusionen oder Blutungen führen, können Rotationsbewegungen des Gehirns auch die tiefer liegenden Hirnstrukturen verletzen. Die Hirnschädigung ist mit dieser ursprünglichen Verletzung jedoch nicht abgeschlossen, wie die Erfahrungen aus dem Klinikalltag zeigen: So kommt es immer wieder zum sogenannten „Talk and Die Syndrom“, bei dem Patienten mit zunächst scheinbar leichten SHT (GCS 13 – 15) in kurzer Zeit immer mehr eintrüben und im weiteren Verlauf versterben. In diesem Zusammenhang spielt die Pathophysiologie der sekundären Hirnschädigungen eine entscheidende Rolle, da diese für die Prognose des Betroffenen letztlich entscheidend sein kann. Gerade deshalb wird die traumatische Hirnverletzung heute als Prozess betrachtet, in dem die langfristige neurologische Prognose von vielen Faktoren abhängt, die erst nach und nach wirksam werden.
Exkurs: Der Coup-Contre-coup-Mechanismus
Kopfverletzung nach dem Prinzip von Stoß und Gegenstoß:
Wie stark das Hirn bei Schlägen gegen den Kopf geschädigt wird, hängt von den dabei auftretenden Kräften (Beschleunigungs- bzw. Bremswerten) ab.
Das Ausmaß der Hirnschäden ist auf der Gegenseite des Schlags häufig größer als auf der eigentlichen Schlagseite. Dies lässt sich damit erklären, dass die anfängliche Beschleunigung des Schädels gegen das Hirn meist durch die angespannten Halsmuskeln kompensiert wird, während das abrupte Abbremsen des Schädels bei Erreichen der maximalen Beugung des Kopfes oder beim Aufprall gegen einen festen Gegenstand ungebremst erfolgt.
Schädelbrüche nehmen einen Teil der kinetischen Energie des Schlags auf, was Hirnschäden verringern kann. Hier kann das Gehirn jedoch durch eindringende Knochensplitter verletzt werden.
Besonderheiten bei Kindern
Während das Schädel-Hirn-Trauma des Jugendlichen dem im Erwachsenenalter ähnelt, bestehen insbesondere im Säuglings- und Kleinkindesalter aufgrund unterschiedlicher Kopf-Körper-Proportionen, altersabhängiger metabolischer Voraussetzungen und spezieller Verletzungsmechanismen Unterschiede.
Summary Kapitel 2
Kooperativer Austausch: Nutze das Kursforum im Kursbereich deines LMS, um dich über das zuvor bearbeitete Kapitel auszutauschen, zu diskutieren und ggf. offene Fragen zu klären.
Dieses Lernarrangement zitierst du so:
Pongrac, L. & Rohling, J. (2020). Menschen mit Schädel-Hirn-Trauma pflegen. TafakariHub. https://tafakari.de/tafakarihub
Copyright © 2022 Tafakari. All rights reserved.
- +49 (0)157 92377659
- info@tafakari.de
- Dirk-von-Merveldt-Straße 27, Münster